No nos cabe duda de que los avances médicos son vitales a la hora de mejorar la calidad de vida, y de ellos pocos han sido tan efectivos en esta tarea como los antibióticos. Ya en el pasado expliqué las ventajas y también los inconvenientes del uso de estos fármacos, que han ayudado a extender la esperanza de vida de una forma más que evidente; sin embargo hoy pretendo hablar de otro gran avance en la ciencia médica que genera una gran controversia social: las vacunas.
En el ámbito social hay una gran disputa sobre la efectividad, la seguridad y la ética detrás de la vacunación. Hay movimientos que promueven la no vacunación de los niños. Esgrimen generalmente argumentos tales como que las vacunas nunca han demostrado ser ni seguras ni eficaces; aducen que los ingredientes empleados para la elaboración de las vacunas son altamente tóxicos, incluyendo metales pesados, y, citando textualmente, «virus modificados genéticamente». Con esto, arguyen que las vacunas infantiles no son solo causantes de autismo, sino que además los efectos secundarios atribuidos a la vacuna son muy numerosos y peligrosos.
Para conocer qué hay de verdad y qué de mito detrás de todo esto, necesitamos comprender qué es una vacuna, y luego analizar de forma crítica y desde una perspectiva basada en las evidencias científicas cada una de esas afirmaciones.
¿Qué es una vacuna?
Para explicar lo que es una vacuna es necesario conocer primero dos conceptos: antígeno y anticuerpo.
Un antígeno es una suerte de molécula de identidad que un patógeno dado tiene en su superficie. Hay patógenos que siempre tienen los mismos antígenos, y otros que por el contrario cambian la naturaleza química de sus antígenos de forma más o menos frecuente.
Un anticuerpo es un tipo de molécula que sintetiza el organismo que se ve atacado por el patógeno y que sirve para reconocerlo, identificarlo y atacarlo. El método de reconocimiento es por mera afinidad química, de modo que cada anticuerpo encaja de forma precisa con el antígeno con el que es afín, como una llave y su cerradura.
Una vacuna es un suero preparado de los antígenos propios de un patógeno concreto, que provoca en el organismo la producción de los anticuerpos y con ello una respuesta de defensa contra la posible invasión del patógeno. Si el patógeno ataca cuando hay presencia de anticuerpos, el cuerpo puede luchar de forma inmediata contra la enfermedad; de otro modo, sin la vacuna, no es hasta que el patógeno toma contacto con el organismo, que éste comience a sintetizar los anticuerpos, dando tiempo suficiente a que se desarrolle la enfermedad.
Conocemos varios tipos de vacunas, según de qué estén compuestas. Los dos tipos principales son las vacunas inactivadas, que son sueros con una solución de patógeno que ha sufrido una inactivación (por calor, rotura…), y las vacunas vivas atenuadas, que son sueros en los que se pueden encontrar los propios patógenos vivos, pero que han sido modificados para que no causen la enfermedad. Hay otros tipos, menos habituales, que son las vacunas toxoides, las acelulares y las recombinantes de subunidad. En investigación hay actualmente otros tipos como la vacuna de polisacáridos o de ADN. Pero por simplicidad en el artículo, vamos a centrarnos en los dos tipos principales: inactivas y atenuadas.
 Edward Jenner, en 1796, sintetizó la primera vacuna conocida, la de la viruela. Desde entonces han ido apareciendo vacunas contra un buen número de enfermedades, entre las que se encuentran la rabia (1882), el tétanos (1890), la peste (1897), la tuberculosis (1927), la gripe común (1945), la poliomielitis (1952), el sarampión (1964), la hepatitis A (1992) y B (1982), el papiloma (2005), la gripe A (2009) o una reciente posible vacuna contra la hepatitis C, en este mismo año 2009, y que aún está en fase de investigación.
Edward Jenner, en 1796, sintetizó la primera vacuna conocida, la de la viruela. Desde entonces han ido apareciendo vacunas contra un buen número de enfermedades, entre las que se encuentran la rabia (1882), el tétanos (1890), la peste (1897), la tuberculosis (1927), la gripe común (1945), la poliomielitis (1952), el sarampión (1964), la hepatitis A (1992) y B (1982), el papiloma (2005), la gripe A (2009) o una reciente posible vacuna contra la hepatitis C, en este mismo año 2009, y que aún está en fase de investigación.
Algunas de ellas, especialmente las causadas por virus, resultan muy complejas de realizar o administrar, debido a la alta tasa de mutación que tiene el patógeno—lo que causa cambios en la composición química de los antígenos—. El mejor ejemplo de este caso es el del virus de la gripe, del que cada año se fabrica una nueva vacuna basada en los antígenos que tuvo el virus del año anterior. Sin embargo hay otras vacunas que tan solo es necesario administrarlas unas pocas veces a lo largo de toda la vida, pues los anticuerpos que producen permanecen de por vida en el organismo receptor; ejemplo de esto es la que llaman vacuna triple vírica, que es la vacuna atenuada para el sarampión, la rubéola y la parotiditis (las paperas).
¿Cuál es la efectividad de las vacunas?
Esto depende de cada vacuna de forma particular. Hay vacunas que son muy eficaces y otras que no lo son tanto.
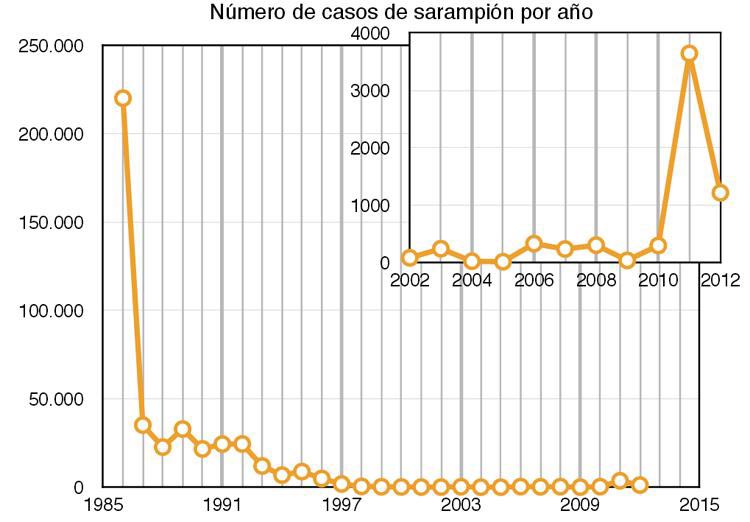
Ejemplo de alta efectividad es la vacuna del sarampión —sea en su versión individual o en la triple vírica—, que es la causa principal del descenso del número de casos de sarampión; de hecho, entre los años 2000 y 2012 el número de muertes mundiales sucedidas por sarampión ha caído más de un 78% gracias a los planes de vacunación. Es una enfermedad muy contagiosa que en el año 1980, antes de que la vacunación estuviera generalizada, causó cerca de 4,2 millones de enfermos y 2,6 millones de muertes; notable diferencia respecto a los 194.139 enfermos y 122.000 fallecidos que hubo en 2012.
Otro ejemplo de alta eficacia de las vacunas la encontramos en el caso de la viruela. Aquella enfermedad cuya vacuna sintetizó por primera vez Jenner a finales del s. XVIII fue completamente erradicada del planeta. El último caso de viruela contraída de forma natural ocurrió en 1977, y al año siguiente la última infección accidental produjo la última muerte humana registrada por este virus en el mundo. Oficialmente fue en 1980 cuando se aceptó la erradicación definitiva de la enfermedad.
Esta eficacia de algunas vacunas que llegan a erradicar enfermedades completamente, se ven ensombrecidas en ocasiones por otras cuyas capacidades son inferiores o al menos lo parecen. Es el problema que tiene, por ejemplo, la vacuna de la gripe, cuya eficacia se reduce solo al año en que se administra, y si se desea una inmunización a largo plazo es necesaria la vacunación todos los años. No obstante, dado que la enfermedad no suele dar cuadros graves, la vacuna de la gripe se recomienda sobre todo para personas mayores de 65 años, pacientes inmunodeprimidos y personas con afecciones respiratorias o cardiacas, que es la población más sensible y la que sufre el 95% de las muertes causadas por gripe. Pese a todo, gracias también a las políticas de vacunación, el número de casos es cada vez menor, habiendo descendido, sólo en España, de los 4.555.662 casos en 1986 a los 533.675 en 2012. Aquí podéis ver la gráfica, hecha a partir de datos del INE.
Entonces sabemos que las vacunas eficaces son. ¿Y son seguras?
Nuevamente, depende de la vacuna de la que estemos hablando.
Las agencias sanitarias hacen controles y seguimientos de todos los efectos secundarios, que son de declaración obligatoria. Este seguimiento se hace tanto a corto como a medio y largo plazo. En todos los casos estudiados —que no son pocos, dado que la esperanza de vida actual es muy elevada y se han podido analizar casos de personas vacunadas que han llegado a una larga edad— se demuestra que los efectos secundarios a largo plazo derivados de la vacunación son despreciables.
Hay algunas vacunas, no obstante, que sí presentan efectos secundarios a corto plazo, pero estos efectos son conocidos y están bien definidos. Por ejemplo, volviendo a la triple vírica, puede producir una ligera fiebre en uno de cada diez casos, y en uno de cada veinte se produce un dolor o escozor en la zona de la inyección —provocado más por la inyección en sí, que por la composición de la vacuna.
Algunas vacunas además entrañan un riesgo significativo y evidente sobre todo cuando hablamos de las vacunas que se componen de los virus vivos atenuados. Existe en estos casos la probabilidad de que el virus revierta a su forma silvestre y provoque la enfermedad. En estos casos, no obstante, la enfermedad provocada suele tener una menor gravedad que la que provocaría una infección normal, y muy raras veces produce efectos graves.
Uno de estos casos es el de la vacuna de la poliomielitis; la vacuna se presenta en las dos formas: la inactiva (Salk) y la atenuada (Sabin). Mientras que la primera versión de la vacuna genera respuesta inmunitaria en el 99% de los vacunados tras la segunda dosis, la vacuna Sabin solo induce a la producción de anticuerpos al 95% de los inoculados después de la tercera dosis. Sin embargo, esta vacuna tiene la ventaja de que puede ser administrada por vía oral, y que además, puede «contagiarse» de persona a persona, proporcionando vacunas involuntarias y generando un efecto de inmunidad en manada. A pesar de ello, la vacuna atenuada puede producir una poliomielitis iatrogénica, es decir, que puede revertir al virus salvaje y producir la enfermedad. Esto sucede en uno de cada 750.000 inoculados.
Es por ello que en todas las vacunas se tienen en cuenta esos riesgos, tanto los derivados de iatrogénesis como en los demás posibles efectos secundarios, y se apliquen de forma adecuada en función de la relación entre el riesgo que entrañan y el beneficio que suponen.
¿Y el autismo? Pues no. Tal y como se muestra en los recurrentes estudios clínicos, recopilados en este meta-análisis de Eslick de este mismo año 2014, no existe ninguna relación causa-efecto ni tan siquiera ninguna correlación entre ninguna vacuna y el autismo.
Tampoco presenta ninguna efecto el timerosal, compuesto con base de mercurio empleado en ocasiones en la estabilización de los componentes de ciertas vacunas; de hecho, un bebé que se alimenta exclusivamente de leche materna adquiere por esta vía 15 veces más cantidad de mercurio que la existente en las vacunas; e incluso esa dosis continúa siendo inocua.
Es más. Hay una causa demostrada de autismo que no solo no tiene que ver con la administración de vacunas, sino que una adecuada vacunación podría llevar a reducirlo: si antes de la concepción o durante el primer trimestre de gestación una mujer contrae rubéola, existe una alta probabilidad de que el feto desarrolle rubéola congénita; entre muchas otras consecuencias, esta enfermedad puede provocar retraso mental con un 37% de incidencia, y autismo con un 7%.
Tampoco los supuestos peligros de la «sobrevacunación», argumento habitualmente empleado por los colectivos «antivacunas» tiene base científica. En realidad las vacunas, aunque se administren a la vez, no «sobrecargan» el sistema inmunológico; al contrario, el sistema inmunológico es capaz de responder de forma simultánea a una enorme cantidad de antígenos, muchos más que los administrados por vacuna. (Enlace)
¿Y es cierto que se emplean virus genéticamente modificados?
Por supuesto que sí. Esas vacunas vivas atenuadas no son más que, como hemos explicado, los mismos patógenos que producen la enfermedad, solo que atenuados, es decir, con sus capacidades patogénicas reducidas o eliminadas. En muchas ocasiones, esas propiedades se eliminan mediante la bioingeniería, a través de la manipulación genética. Eso no tiene nada de malo, todo lo contrario, nos permite tener un control más exacto y preciso del organismo resultante.
¿Y cuál es el problema de rechazar la vacunación?
A nivel de la comunidad, la vacunación actúa como una especie de cortafuegos que frena la diseminación de la enfermedad, ralentizando e incluso evitando el contagio. Pero para que la inmunidad de grupo se mantenga, es necesario que la población que se queda sin vacunar sea una proporción muy pequeña del total.
El problema más obvio es el que se deriva de la ausencia de inmunidad individual a la enfermedad. Una persona que no está vacunada que vive rodeada de muchos vacunados tiene muy difícil enfermar, porque no habrá nadie que le contagie; se estará aprovechando de la llamada inmunidad de grupo. Sin embargo, si el patógeno hace toma de contacto por cualquier motivo, la persona que no está vacunada sufrirá la enfermedad, mientras que aquel inmunizado no tendrá ningún problema.
Pero el mayor problema sucede por el descenso de la inmunidad de grupo. Hay personas que, por motivos médicos, no pueden vacunarse de ésta o aquélla enfermedad, y se aprovechan por necesidad de esa inmunidad colectiva proporcionada por la mayoría vacunada; éstas deberían ser las únicas personas no vacunadas en una situación ideal. Sin embargo, cuando un colectivo decide no vacunarse de cara a una enfermedad, esa inmunidad del grupo desciende poniendo en riesgo no solo a los que han decidido no vacunarse, sino a todas las personas que no han podido hacerlo —como por ejemplo, niños pequeños, inmunodeficientes o pacientes receptores de trasplantes—.
Algo similar ocurrió en el año 2010, cuando una campaña de llamados «antivacunas» propuso rechazar la vacuna triple vírica. ¿La consecuencia? En toda Europa se registró, en ese y los dos años subsiguientes, una ola de casos de sarampión (ver la gráfica que utiliza los datos del INE). Solo en España, donde entre 2000 y 2009 hubo una media de 155 casos anuales, se observaron 302 casos en el 2010, 3641 en 2011 y 1219 en 2012. Una enfermedad que puede provocar secuelas crónicas e incluso puede llegar a ser mortal, que se preveía erradicada en el año 2015 tuvo un importante rebrote solo debido a la irresponsabilidad de aquellos que rechazaron vacunar a sus hijos.
 La ciencia nos da las herramientas necesarias para comprender la realidad. Cuando esa realidad implica de forma directa a nuestra salud, se hace más necesario que nunca aceptar métodos preventivos, pues como bien dice el conocido refrán «más vale prevenir que curar». Rechazar las vacunas no es solo un acto temerario de ignorancia y una toma innecesaria de riesgos, sino también una postura egoísta que pone en riesgo al resto de las personas y frena el avance de una mejor salud pública.
La ciencia nos da las herramientas necesarias para comprender la realidad. Cuando esa realidad implica de forma directa a nuestra salud, se hace más necesario que nunca aceptar métodos preventivos, pues como bien dice el conocido refrán «más vale prevenir que curar». Rechazar las vacunas no es solo un acto temerario de ignorancia y una toma innecesaria de riesgos, sino también una postura egoísta que pone en riesgo al resto de las personas y frena el avance de una mejor salud pública.
Yo solo invito a reflexionar.
Ldo. Mg. Álvaro Bayón Medrano.